DRG/DIP医保支付改革详解:医疗机构影响与产品功能
需积分: 34 123 浏览量
更新于2024-06-27
2
收藏 5.4MB PDF 举报
"全网最全DRG/DIP理论资料,涉及医保支付改革和医疗领域的专业知识。"
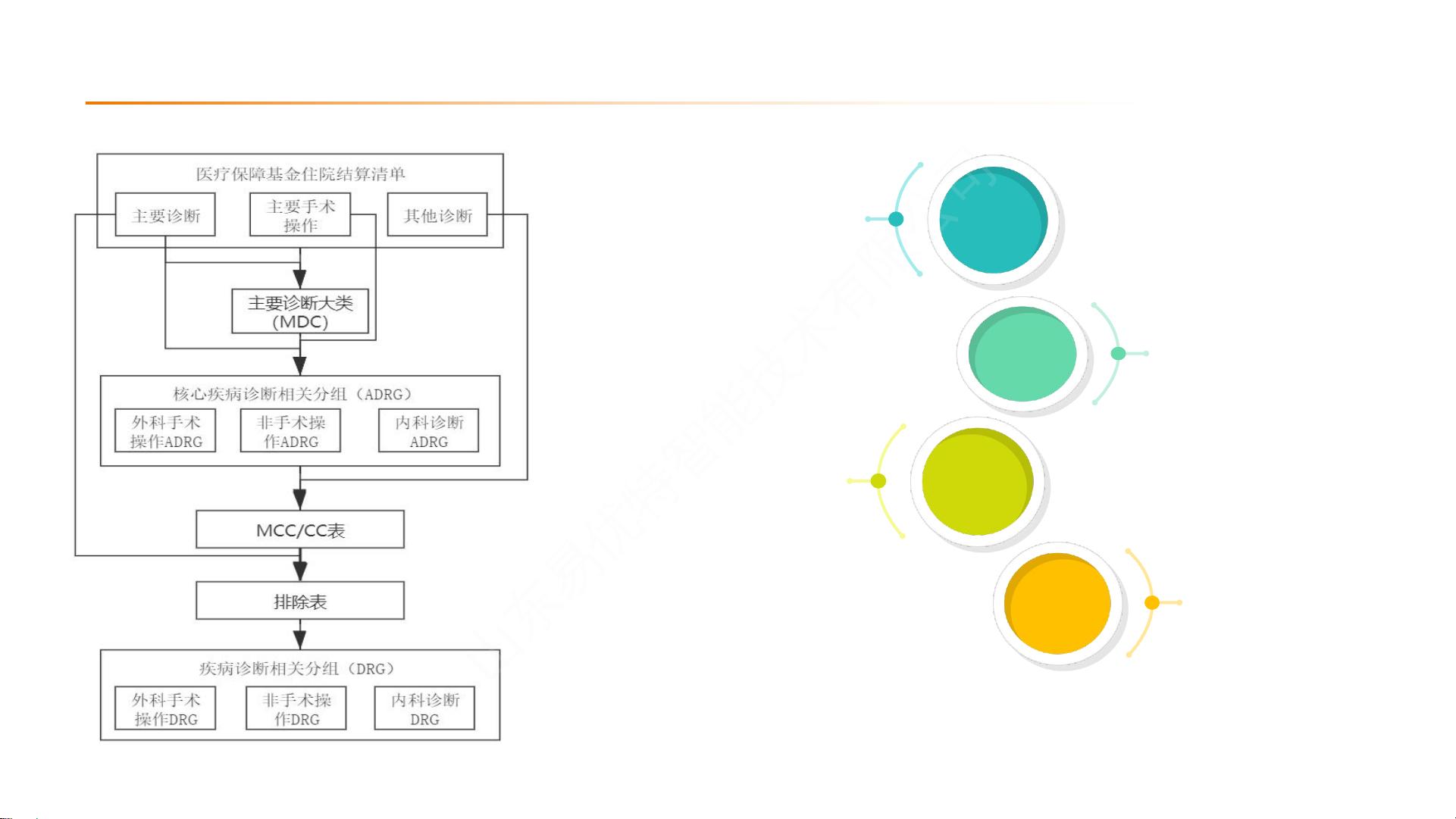
DRG(Diagnosis-Related Groups)和DIP(疾病诊断相关分组付费)是中国医疗领域医保支付改革的重要组成部分。这两者都是为了优化医疗资源配置,控制医疗费用增长,并提高医疗服务的质量和效率。DRG起源于医疗管理工具,通过将病人根据疾病诊断、治疗方式、年龄、合并症等因素分为不同组别,然后设定每组的定额支付标准,以此来规范医疗行为,降低不必要的医疗成本。
DRG的核心理念是标准化医疗服务的资源消耗,激励医院提高管理效率。它不仅考虑疾病的种类,还关注治疗方式、并发症和病症严重程度。同一DRG组内的病例可能涉及多种疾病,只要它们的临床路径和资源消耗相近,就会被归为一类。例如,呼吸系统感染和支气管炎等不伴有其他合并症的病例可能会被划入同一组,医保机构将按照该组的预设价格向医院支付费用。
DIP(Dynamic Integrated Payment),动态整合支付,是相对于DRG的一种医保支付方式,它在DRG的基础上更注重本地化和灵活性,考虑了地区差异和医疗机构的实际情况。DIP同样旨在通过病种组合和费用控制,实现医保基金的高效利用。
医保支付方式的改革中,总额预算管理是基础,强调以收定支,控制医疗费用增长。同时,支付方式由单一的项目付费向多元化的支付方式转变,如按病种、病组、床日付费,甚至DRG和DIP付费,以促进医疗服务从费用管理转向诊疗过程管理。结算方式也相应调整,确保医疗服务完成后按约定支付,患者则根据待遇政策报销。
总体而言,DRG和DIP的实施对于医疗机构意味着需要更加注重医疗服务质量,控制成本,提高效率,同时也需要医疗工作者具备更强的数据分析能力,以便更好地适应新的医保支付模式。这对于中国的医疗改革和医保制度的可持续发展具有深远影响。
2024-08-02 上传
2021-12-26 上传
2019-10-24 上传
2023-09-16 上传
2022-09-21 上传